Arículo Original
Información del artículo
Historia del artículo:
Recibido el 24 de julio de 2017
Aceptado el 28 de mayo de 2017
On-line el 7 de septiembre de 2017
Palabras clave:
Depresión
Atención primaria
Prevalencia
Sobretratamiento
*Autor para correspondencia
Correo electrónico:
fanton250v@gmail.com
(F. Antón García).
Francisco Antón-García*, Laura Pérez-Ollero, Laia Bort-Llorca, Georgina Oliver-Guimerá, Daniela Florentina Pruteanu, Carolina Mir Sánchez
Centro de Salud Fuensanta. Valencia.
Resumen
Introducción. La Atención Primaria (AP) es el nivel asistencial donde son diagnosticados y tratados la mayoría de los procesos depresivos. El objetivo del presente trabajo es valorar la evolución del diagnóstico y del tratamiento farmacológico de la depresión registrada en nuestro Centro de Salud (CS) a lo largo de siete años.
Material y métodos. Hemos evaluado la evolución de la depresión desde 2008 a 2014 de los pacientes con dicho diagnóstico. Variables evaluadas: edad en el momento del diagnóstico, sexo, año de diagnóstico de la depresión, prevalencia de la misma a lo largo de la vida, prevalencia de la misma en cada año, número de consultas anuales por este diagnóstico en el CS o en la Unidad de Salud Mental (USM) de nuestro Departamento Sanitario, tipo y duración del tratamiento farmacológico, presencia de comorbilidades (ansiedad, diabetes, EPOC, enfermedad cardiovascular) y el tipo de proceso depresivo (episodio único, episodio recidivante o depresión crónica).
Resultados. Hemos evaluado los 578 pacientes con diagnóstico activo de depresión durante 2008-2014. De ellos 28,7 % eran varones. Edad media: varones/mujeres 48,1/55,1 años (p=0,000; IC95 3,97-10,1). Prevalencia de depresión a lo largo de la vida 2008/2014: 5,63 %/9,24 %. Prevalencia anual 2008/2014: 3,73 %/4,98 %. Incidencia 2008/2014: 0,82 %/0,42 %. Tratamiento antidepresivo 90 % de los pacientes. De ellos, 26 % han precisado asociación de fármacos antidepresivos; además 26,6 % han precisado también control por USM.
Conclusiones. La prevalencia en nuestro CS es inferior a la de los estudios poblacionales que usan cuestionarios validados. El control de la depresión se ha realizado fundamentalmente en AP. Hemos encontrado sobreutilización farmacológica en los pacientes con episodios únicos.
© 2017 Sociedad Española de Médicos Generales y de Familia.
Publicado por Ergon Creación, S.A.
Evolution of the prevalence of depression during seven years in an urban health care center
Keywords:
Depression
Primary Care
Prevalence
Overtreatment
Abstract
Background. Primary Care (PC) is the attendance level where the majority of depressive conditions are diagnosed and treated. The objective of our study is to assess the evolution of diagnosis and pharmacological treatment of depression registered in our health care centre (HCC) during seven years.
Material and methods. We evaluated the evolution of depression in the period 2008-2014 for the diagnosed patients. Assessed variables: age at the moment of diagnosis, gender, year of diagnosis, depression prevalence during life time, prevalence of depression each year, annual number of diagnosis –related visits at the HCC or at the Mental Health Unit (MHU) depending on our Health Care Area, type and duration of the pharmacological treatment, presence of comorbidities (anxiety, diabetes, COPD, cardiovascular diseases (CVD)) and type of depression condition (unique episode, recurrent episode or chronic depression).
Results. We evaluated 578 patients with active diagnosis of depression in the period 2008-2014. 28.7% males. Mean age males/females: 48.1/55.1 years old (p=0.000), CI (3.97-10.1). Prevalence of depression during life-time 2008/2014: 5.63%/9.24%. Annual prevalence 2008/2014: 3.73%/4.98%. Incidence 2008/2014: 0.82%/0.42%. Antidepressants use: 90% of the patients. 26% required association of antidepressants. 26.6% also required MHU control.
Conclusions. The prevalence of depression in our HCC is inferior to that of population studies to use validated questionnaires. The control of depression was performed mainly in PC. Overtreatment in patients with unique episodes.
© 2017 Sociedad Española de Médicos Generales y de Familia.
Published by Ergon Creación, S.A.
Introducción
El ritmo de vida cada vez más acelerado, el cambio de la escala de valores de la sociedad, la incapacidad para asumir los sufrimientos cotidianos de la vida, entre otros factores, están conduciendo a que cada vez sean más frecuentes los trastornos mentales, sobre todo la ansiedad y la depresión en la población general1-6 y por consiguiente su repercusión en la utilización de los recursos sanitarios7.
La Atención Primaria (AP) es el nivel asistencial donde son diagnosticados y tratados la mayoría de los procesos ansiosos y/o depresivos. Los médicos de familia (MF), que están en contacto habitual con sus pacientes a lo largo de los años, y por tanto conocen la historia psico-afectiva-biológica de los mismos, son los que están en condiciones privilegiadas para comprender y valorar el origen y la evolución de los trastornos del ánimo de las personas que atienden.
Entre los trastornos depresivos se incluyen diversos cuadros clínicos, que van desde algunos con apenas sintomatología hasta otros con gran repercusión personal, familiar y social, lo que conlleva, a veces, una imprecisión diagnóstica8; de hecho coloquialmente la gente utiliza el término depresión con gran frecuencia en sus conversaciones diarias (“hoy estoy con la depre”…). Al mismo tiempo, hay que tener en cuenta, que abundantes datos sugieren que procesos como la depresión y la ansiedad favorecen o son consecuencia de procesos patológicos orgánicos9-11.
El aumento de la incidencia de los trastornos depresivos, y de los trastornos mentales en general, tienen una clara repercusión laboral, con un incremento de estos diagnósticos como causa de Incapacidad Temporal (IT) en los últimos años12, así como un aumento, a veces excesivo, de los tratamientos farmacológicos13, mientras se descuidan las intervenciones psicológicas y psicosociales.
En los estudios epidemiológicos para valorar la prevalencia de la depresión se utilizan habitualmente distintos cuestionarios para establecer el diagnóstico13-14; En cambio, en la consulta diaria de un médico de familia, debido a la carga asistencial, no se utilizan tanto, y el diagnóstico se establece fundamentalmente a partir de los síntomas del paciente.
El objetivo del presente trabajo es valorar la evolución del diagnóstico y del tratamiento farmacológico de la depresión registrada en la Historia Clínica Electrónica (HCE) de los pacientes atendidos en nuestro Centro de Salud (CS) a lo largo de los últimos siete años.
Pacientes y método
Nuestro CS, que emplea sistemáticamente la HCE desde 2005, está compuesto por 8 consultas de MF, cada una de las cuales atiende aproximadamente a unos 1.350 pacientes adultos (cerca de 40 % tienen más de 65 años) de una zona periférica de la ciudad de Valencia; su nivel socio-económico es medio-bajo.
La prevalencia de la depresión registrada en los pacientes de nuestro CS ha ido incrementándose progresivamente en los últimos años: desde el 7,99 % en 2008 hasta el 10,44 % en 2014, con una gran variabilidad entre los distintos MF (2,87-15,6 %).
Hemos llevado a cabo un estudio descriptivo de la evolución de la depresión desde 2008 a 2014 de la totalidad de los pacientes con dicho diagnóstico de cinco consultas de MF, las dos cuyas prevalencias eran las mayores, las dos con las prevalencias menores y una con una prevalencia intermedia.
Los datos han sido extraídos de la HCE durante 2015 por los residentes que estaban realizando su último año de residencia en nuestro CS en el momento de la evaluación.
Variables evaluadas: edad en el momento del diagnóstico, sexo, año de diagnóstico de la depresión, prevalencia de la misma a lo largo de la vida, prevalencia de la misma en cada año, número de consultas anuales por este diagnóstico en el CS o en la Unidad de Salud Mental (USM) de nuestro Departamento Sanitario, fármacos utilizados, presencia de comorbilidades (ansiedad, diabetes, enfermedad pulmonar obstructiva crónica [EPOC], enfermedad cardiovascular) y el tipo de proceso depresivo (episodio único, episodio recidivante o depresión crónica).
Habitualmente no se borran de la lista de diagnósticos activos de la HCE de los pacientes tanto los procesos crónicos como los que por su importancia el médico considera que deben permanecer, entre los cuales se incluye la depresión; por ello hemos considerado que el diagnóstico registrado anualmente en la HCE era actual cuando el paciente, a lo largo de ese año, tenía tratamiento farmacológico antidepresivo y/o en la HCE aparecía alguna consulta realizada en el CS o en la USM con contenido clínico que hacía referencia a la depresión. En caso contrario, hemos interpretado que se trataba de un antecedente personal, no activo durante ese año.
Dichos datos se han analizado con un paquete estadístico SPSS, utilizando para las variables cualitativas la Chi-cuadrado, y para las variables cuantitativas la “t de Student” y la comparación de medias. Hemos empleado un nivel de significación estadística de p < 0,05 y sus correspondientes intervalos de confianza al 95 % (IC95 %).
Resultados
En el estudio se han incluido los 578 pacientes de las cinco consultas de MF seleccionadas con diagnóstico de depresión en la HCE en enero de 2015. Periodo evaluado: años 2008-2014. El 28,7 % (166) eran varones. La edad media en el momento del diagnóstico era de 53,1 años, 48,1 años los varones y 55,1 años las mujeres (p=0,000; IC95 % 3,97-10,1).
La evolución anual del diagnóstico de depresión a lo largo de la vida, registrada en la HCE, por consultas y globalmente aparece en la figura 1.
La evolución anual del diagnóstico activo de depresión, por consultas y globalmente, queda reflejada en la figura 2.
La evolución anual de la incidencia del diagnóstico de depresión por consultas y globalmente se refleja en la figura 3.
El 90 % de los pacientes con cuadro de depresión activa a lo largo del periodo evaluado ha recibido tratamiento farmacológico antidepresivo y el 36 % también benzodiacepinas. Los antidepresivos más utilizados han sido los inhibidores selectivos de recaptación de serotonina (ISRSS) (45 %), seguidos de los antidepresivos duales (9,2 %). El 26 % de los pacientes han precisado más de un fármaco antidepresivo al mismo tiempo. En el caso de los pacientes con un único episodio depresivo, el 83,1 % han utilizado fármacos, pero sólo en el 35 % de dichos pacientes la duración ha sido igual o superior a los 5 meses y en el 45,5 % la duración ha sido inferior a los 3 meses. Los pacientes con depresión recidivante han recibido tratamiento farmacológico en el 94,2 % de los casos, mientras que han sido tratados todos los que estaban registrados en la HCE como depresión crónica.
A lo largo del periodo evaluado 154 pacientes (26,6 %) han sido atendidos en la USM en alguna ocasión. El 33,1 % de los varones y el 24 % de las mujeres han acudido alguna vez a USM (p= 0,029).
La evolución del número anual de visitas de los pacientes por depresión en el CS y en la USM queda recogida en la tabla 1.
La distribución de los pacientes, por grupos de edad y por sexo, en el momento del diagnóstico de depresión aparece en la tabla 2.
Las comorbilidades evaluadas de los pacientes con diagnóstico de depresión se han registrado en la figura 4.
Los tipos de procesos depresivos en función de su duración se reflejan en la figura 5.
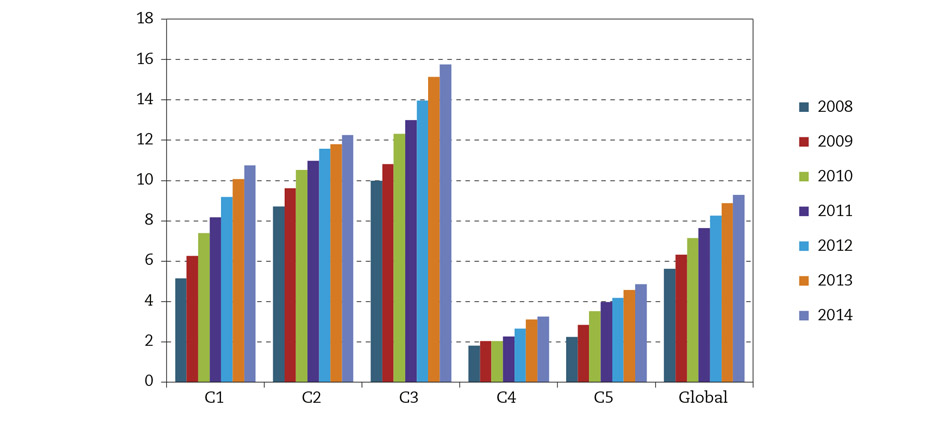
Figura 1 – Evolución anual de la prevalencia de la depresión registrada a lo largo de la vida por consultas y globalmente.
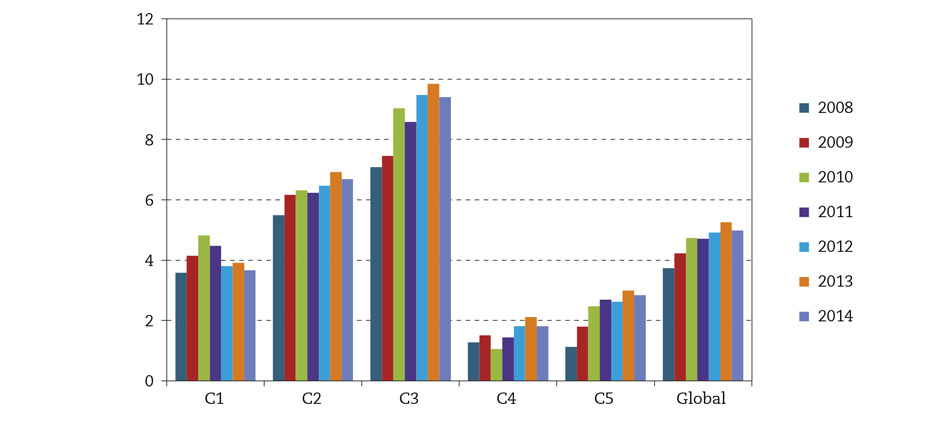
Figura 2 – Evolución anual de la prevalencia de la depresión registrada a lo largo de la vida por consultas y globalmente.
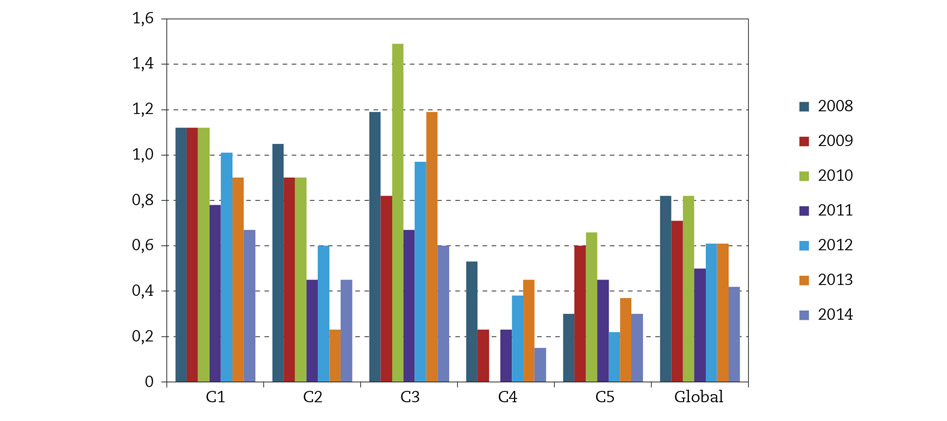
Figura 3 – Evolución anual de la prevalencia de la depresión registrada a lo largo de la vida por consultas y globalmente.



Figura 4 – Principales comorbilidades de los pacientes con diagnóstico de depresión.
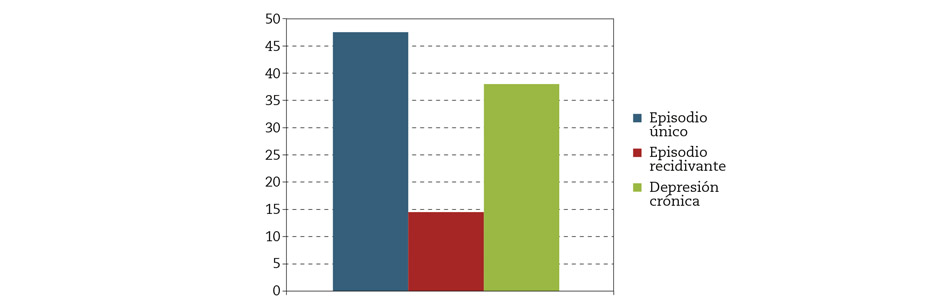
Figura 5 – Tipos de procesos depresivos en función de su duración.
Conclusiones
La AP es el nivel asistencial donde fundamentalmente se diagnostican y se tratan los cuadros depresivos13,15-16 , si bien hay que tener en cuenta que una estrecha colaboración entre la AP y las USM mejora el tratamiento de dichos cuadros17. No todos los trastornos depresivos son iguales, ya que bajo esa denominación se incluyen tanto procesos con apenas sintomatología y que no requieren tratamiento farmacológico, como otros con gran repercusión en la vida de las personas que los padecen.
En los estudios poblacionales en países desarrollados, realizados mediante la aplicación de distintos cuestionarios6,14, destaca una alta prevalencia, pero con una gran variabilidad en dicha prevalencia según que tengan en cuenta solo las depresiones mayores (7-23 %) o todo tipo de cuadros depresivos (16-40 %) o hagan referencia a padecer una depresión en el momento del estudio o bien haber padecido algún episodio a lo largo de la vida2-4,9,13,18,19.
En los estudios de nuestro entorno más próximo, la prevalencia a lo largo de la vida oscila del 19,5-30 %5-6, claramente superior a la encontrada en nuestros pacientes (5,6-9,3 %), mientras que, en esos mismos estudios, la prevalencia en el último año está en el 8,4-16,6 %5-6,20, también muy superior a la encontrada en nuestro estudio (3,7-5 %, con un intervalo entre las distintas consultas de 1,8-9,4 %). Estas diferencias pueden explicarse, en parte, por el hecho de que la prevalencia que hemos encontrado es de los pacientes que acuden al CS y no de toda la población asignada; o bien que, al no hacerse una búsqueda activa de depresión con los cuestionarios correspondientes, los que acuden no refieren los síntomas depresivos que pueden presentar por considerarlos normales.
Con respecto a la búsqueda activa de la depresión, que lógicamente incrementa la prevalencia registrada, hay claras controversias. Mientras que la US Preventive Services Task Force21 la recomiendan, otros autores22 la critican abiertamente. Quizás el hecho de la utilización de cuestionarios para el diagnóstico de la depresión, como ha sucedido en los estudios revisados, pueda producir un sobrediagnóstico y detectar procesos que no requerirían tratamiento farmacológico.
Las diferencias tan ostensibles entre las distintas consultas de nuestro CS pueden atribuirse a la distinta actitud frente a la depresión de los profesionales que atienden cada una de ellas, de forma que aquellas con mayor prevalencia son las que más se acercan a los datos poblacionales. Al igual que ocurre en los estudios revisados5,6,16,18-20,23,24, la prevalencia de la depresión es muy superior entre las mujeres de nuestra zona de salud.
La edad media de comienzo en nuestro estudio era de 53 años; los varones eran algo más jóvenes, edad intermedia a la referida por otros autores6,16.
Nuestros pacientes han sido atendidos fundamentalmente en AP; solo una cuarta parte han precisado control suplementario en la USM, similar a lo que ocurre en otros estudios13,15,16.
En nuestro CS la media anual de visitas de los pacientes con depresión al MF ha ido disminuyendo de forma significativa a lo largo de los años, mientras que el número de consultas anual de los pacientes que han sido también atendidos en la USM se ha ido incrementando; en ambos casos los datos son muy inferiores a los referidos en otros trabajos16.
De nuestros pacientes el 47,5 % solo habían presentado un único episodio depresivo a lo largo de su vida; el 14,5 % presentaban episodios recidivantes y el 38 % restante presentaban una depresión crónica, datos similares a los referidos respecto a los pacientes con episodio único, pero con porcentajes alterados con respecto al resto24.
Se ha objetivado que los factores psicológicos (depresión, ansiedad…) favorecen y empeoran el pronóstico de procesos crónicos como la cardiopatía isquémica10. También en estudios previos se ha visto que la prevalencia de la depresión en pacientes con EPOC11,25,26 es muy superior a la de la población general. En nuestro trabajo hemos encontrado que la prevalencia de las distintas comorbilidades de las patologías crónicas evaluadas son superiores a las de la población general9 y a las referidas en otros estudios sobre la depresión; destaca sobre todo la prevalencia de ansiedad en 35,6 %3,5,27, la diabetes mellitus en 20,4 %, la EPOC en 9,7 % y la cardiopatía isquémica en 5,2 % prevalencias casi dobles que las referidas por otros autores16.
Aunque no todos los cuadros depresivos son subsidiarios de recibir tratamiento farmacológico28, en algunos estudios13 hasta 50 % de los pacientes tratados con fármacos antidepresivos no cumplían los criterios diagnósticos cuando se utilizaba como herramienta el cuestionario PHQ, lo cual supone un elevado sobretratamiento. En nuestro caso, al igual que en otros trabajos16, el 90 % de los pacientes han seguido tratamiento farmacológico, el 64 % con un solo fármaco antidepresivo y el 26 % con asociación de fármacos.
Cuando valoramos los episodios depresivos únicos de nuestro estudio, observamos que el 17 % no ha tomado antidepresivos; de los que lo han hecho, el 65 % lo han empleado durante menos de 5 meses, por lo que en más de la mitad de los pacientes tratados la duración del mismo, de acuerdo con las guías29, ha sido insuficiente. Quizás, dada la evolución que han tenido, no hubiera sido precisa la prescripción de antidepresivos en al menos una buena parte de ellos.
Los antidepresivos más empleados han sido, como en otros estudios7,16,30 los ISRSS (45%), seguidos de los fármacos duales (9,2 %). Una cuarta parte de los pacientes, precisamente los que han sido controlados también en la USM, han precisado asociación de varios fármacos.
La principal limitación de nuestro estudio es que, al ser sobre los pacientes depresivos atendidos en un solo CS, sus resultados no pueden extrapolarse a otros centros de salud. Tampoco podemos conocer la prevalencia de depresión mayor ni el grado de adhesión al tratamiento farmacológico. Quizás si en nuestras consultas de MF se hubieran utilizado de forma sistemática, para confirmación diagnóstica, alguno de los cuestionarios validados, la prevalencia detectada aún sería menor y se habría podido evitar iniciar tratamiento farmacológico en muchos de los episodios únicos. Sin embargo, la no utilización de forma sistemática de alguno de los cuestionarios validados ante la sospecha diagnóstica, hace que tal diagnóstico esté basado en la valoración subjetiva del médico ante los síntomas referidos por el paciente.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- García-Campayo J, Caballero F, Pérez M, López V. Prevalencia y síntomas del trastorno de ansiedad generalizada recién diagnosticado en los servicios de atención primaria: El estudio GADAP. Actas EspPsiquiatr. 2012; 40: 105-13.
- Alves JL, Figueiredo MH, Mendes AC, Alves M. Depresión, ansiedad y estrés en usuarios de cuidados primarios de salud. Rev Latino-Am Enfermagem. 2011; 19: 348-53.
- Mergl R, Seidscheck I, Allgaier AK, Möller HJ, Hegerl U, Henkel V. Depressive, anxiety and somatoform disorders in primary care: prevalence and recognition. Depress Anxiety. 2007; 24: 185-95.
- Italo G. Estudio clínico y epidemiológico de la ansiedad y la depresión en una muestra de 1159 pacientes. Gac Med Caracas. 2010; 118: 3-10.
- Serrano A, Palao DJ, Luciano JV, Pinto A, Luján L, Fernández A et al. Prevalence of mental disorders in primary care: results from the diagnosis and treatment of mental disorders in primary care study (DASMAP). Soc Psychiat Epidemiol. 2010; 45: 201-10
- Gabilondo A, Rojas S, Vilagut G, Haro JM, Fernández A, Pinto A, et al. Epidemiology of major depressive episode in a southern european country: results from the ESEMeD-Spain Project. J Affect Disord. 2010; 120: 76-85
- Sempere E, Salazar J, Palop V, Vicens C. Evolución de la utilización de antidepresivos, ansiolíticos e hipnóticos en la Comunitat Valenciana. Periodo 2000-2010. Aten Primaria. 2014; 46: 416-25
- Ezquiaga E, García-López A, Díaz M, García-Barquero MJ. Depresión. Imprecisión diagnóstica y terapéutica. Importantes consecuencias en la práctica clínica. Rev Asoc Esp Neuropsiq. 2011; 31: 457-75.
- Bentley SM, Pagalilauan GL, Simpson SA. Major depression. Med Clin North Am. 2014; 98: 981-1005.
- Barth J, Schneider S, Von Känel R. Lack of social support in the etiology and the prognosis of coronary heart disease: A systematic review and Meta-Analysis. Psychosom Med. 2010; 72: 229-38.
- Miravitlles M, Molina J, Quintano JA, Campuzano A, Pérez J, Roncero C. Factores asociados con la existencia de la depresión y su gravedad en pacientes con EPOC. Respir Med. 2014; 108: 1615-25.
- Antón-García F, Llorens-Ortells G, Catalán-Macián JB, Rodríguez-Montes M. Características evolutivas de la incapacidad temporal en un centro de salud. Semergen. 2009; 35: 264-8.
- Norton J, de Roquefeuil G, David M, Boulenger JP, Ritchie K, Mann A. Prevalence of psychiatric disorders in French general practice using the patient health questionnaire: comparison whit GP case-recognition and psychotropic medication prescription. Encephale. 2009; 35: 560-9.
- Gilbody S, Richards D, Brealey S, Hewitt C. Screening for depression in medical settings with the patient health questionnaire (PHQ): A diagnostic meta-analysis. J Gen Intern Med. 2007; 22: 1596-602.
- Twomey CD, Baldwin DS, Hopfe M, Cieza A. A systematic review of the predictors of health service utilisation by adults with mental disorders in the UK. BMJ Open. 2015; 5: e007575.
- Oller S, Lacasta D, Castro JL, García-Lecina R, Flamarich D, Font T, et al. ¿Toman los pacientes deprimidos el tratamiento prescrito? Estudio descriptivo sobre el cumplimiento del tratamiento antidepresivo. Actas Esp Psiquiatr. 2011; 39: 288-93.
- Gillies D, Buykx P, Parker AG, Hetrick SE. Consultation liaison in primary care for people with mental disorders. Cochrane Database Syst Rev. 2015; 9: CD007193.
- Alonso J, Angermeyer MC, Bernet S, Bruffaerts R, Brugha TS, Bryson H, et al. Prevalence of mental disorders in Europe: results from the European Study of the Epidemiology of Mental Disorders (ESEMeD) project. Acta Psychiatr Scand. 2004; 420 (Suppl): 21-7.
- Cwikel J, Zilber N, Feinson M, Lerner Y. Prevalence and risk factors of threshold and sub-threshold psychiatric disorders in primary care. Soc Psychiatry Epidemiol. 2008; 43: 184-91.
- Reneses B, Garrido S, Navalón A, Martín O, Ramos I, Fuentes M, et al. Psychiatric morbidity and predisposing factors in a primary care population in Madrid. Int J Soc Psychiatry Med. 2015; 61: 275-86.
- Siu AL, US PreventiveServicesTaskForce (USPSTF). Screening for depression in adults US Preventive Services Task Force Recommendation Statement. JAMA. 2016; 315: 380-7.
- Thombs BD, Ziegelstein RC, Roseman M, Kloda LA, Ioannidis JP. There are no randomized controlled trials that support the United States Preventive Services Task Force Guideline on screening fordepression in primary care: a systematic review.BMC Med. 2014; 12: 13.
- Aragonés E, Piñol JL. Prevalence and determinats of depressive disorders in primary care practice in Spain. Int J Soc Psychiatry Med. 2004; 34: 21-35.
- Eaton WW, Shao H, Nestadt G, Lee BH, Bienvenu OJ, Zandi P. Population-based study of first onset and chronicity in major de pressive disorder FREE. Arch Gen Psychiatry. 2008; 65: 513-20.
- Panagioti M, Scott C, Blakemore A, Coventry PA. Overview of the prevalence, impact, and management of depression and anxiety in chronic obstructive pulmonary disease. Int J Chron Obstruct Pulmon Dis. 2014; 9: 1289-306. doi: 10.2147/COPD.S72073.
- Antón F, Pruteanu DF, Atienza I, Campos N, Correcher E. ¿Doctor, qué piensa usted sobre sus pacientes con EPOC? Rev Med Risaralda. 2014; 20: 20-3.
- Mergl R, Seidscheck I, Allgaier AK, Möller HJ, Hegerl U, Henkel V. Depressive, anxiety and somatoform disorders in primary care: prevalence and recognition. Depress Anxiety. 2007; 24: 185-95.
- Fournier JC, DeRubeis RJ, Hollon S, Dimidjian S, Amsterdam JD, Shelton RC, et al. Antidepressant drug effects and depression severity: A patient-level meta-analysis. JAMA. 2010; 303: 47-53.
- National Collaborating Centre for Mental Health. Depression: The treatment and management of depression in adults. Leicester (UK): British Psychological Society; 2010. (NICE Clinical Guidelines, No. 90). Disponible en: https://www.nice.org.uk/guidance/cg90/evidence/cg90-depression-in-adults-full-guidance2
- Gartlehner G, Thaler K, Hill S, Hansen RA. How should primary care doctors select which antidepressants to administer? Curr Psychiatry Rep. 2012; 14: 360-9.


