Arículo Original
Información del artículo
Historia del artículo:
Recibido el 15 de enero de 2018
Aceptado el 9 de marzo de 2018
On-line el 6 de julio de 2018
Palabras clave:
Diabetes mellitus
Urgencias diabéticas
Tratamiento
*Autor para correspondencia
Correo electrónico:
maria.sa87@hotmail.com
(M. Sanz Almazán)
María Sanz Almazána,*, Mónica Gutiérrez Martínezb, Luis Ángel Cuéllar Olmedoc, Raúl López Izquierdob, Virginia Carbajosa Rodríguezb, Berta Tijero Rodríguezb
aCentro de Salud de Riaza (Segovia). bServicio de Urgencias. Hospital Universitario Río Hortega (Valladolid). cServicio de Endocrinología y Nutrición Hospital Universitario Río Hortega (Valladolid)
Resumen
Objetivo. Valorar la influencia del tratamiento hipoglucemiante en la aparición y tratamiento de las complicaciones agudas diabéticas.
Material y métodos. Estudio descriptivo, retrospectivo, realizado en un servicio de urgencias hospitalario (SUH). Se incluyeron los pacientes atendidos entre julio y diciembre de 2014 con diagnóstico de hipoglucemia o descompensación hiperglucémica (DHG). Se excluyeron los menores de 14 años y las pacientes diagnosticadas de diabetes gestacional. Las variables recogidas fueron: edad, grupo de edad (GE), sexo, tipo de diabetes (DM), tratamiento para la DM, tipo de antidiabético oral (ADO), número de ADO, tipo de insulina, diagnóstico y destino del paciente.
Resultados. Se incluyeron 117 pacientes con edad media de 65,8 (DE 18,3) años. El 85,8 % fueron diabéticos tipo 2 (DM2). El tratamiento que seguían fue: insulina 47,9 %, ADO 29,9 %, insulina más ADO 17,9 %, sin tratamiento farmacológico: 4,3 %. Los que seguían tratamiento con algún ADO lo hacían con un fármaco en 60,7 % de los casos, con dos fármacos en 33,9 % y con tres fármacos en 5,4 %. La metformina estaba presente como tratamiento en monoterapia en 64,7 % de los casos. Los diagnósticos al alta fueron descompensación hiperglucémica (DHG) 63,2 % e hipoglucemia 36,8 %. En todos los tratamientos predominaron las DHG, excepto en los tratados con sulfonilureas en monoterapia: 83,3 % hipoglucemias. Los tratados con IDPP4 presentaron descompensación hiperglucémica en 84,2 % de los casos e hipoglucemia en 15,8 % (p< 0,01). El 46,2 % de los casos ingresaron, de ellos 59,3 % por hiperglucemias. El 50 % de los tratados con insulina y el 42,9 % de los que lo hacían solo con ADO ingresaban, frente al 38,1 % de los tratados con insulina más ADO.
Conclusiones. Las urgencias diabetológicas se atienden de forma frecuente en los SUH. Consultan más los DM2, sobre todo por DHG. La elección del tratamiento hipoglucemiante debe ser individualizada, ya que influye en la aparición de las descompensaciones agudas.
© 2018 Sociedad Española de Médicos Generales y de Familia.
Publicado por Ergon Creación, S.A.
Influence of treatment for diabetes in the appearance of diabetic emergencies
Keywords:
Diabetes mellitus
Diabetic emergencies
Treatment
Abstract
Objective. Evaluate the influence of hypoglycemia treatment in the appearance and treatment of acute complications of diabetes.
Material and methods. Descriptive, retrospective study conducted in a hospital emergency service (HES). Patients seen between July and December 2014 with a diagnosis of hypoglycemia or hyperglycemic decompensation (HGD) were included. Children under 14 years of age and patients diagnosed of gestational diabetes were excluded. Variables collected were: age, age group (AG), gender, type of DM, treatment for the DM, type of oral antidiabetic (OAD), number of OAD, type of insulin, diagnosis and destination of the patient.
Results. A total of 117 patients, mean age 65.8 (SD 18.3) years were enrolled. Of these, 85.8% had type 2 diabetes (DM2). Treatment followed was: insulin 49.6%, oral antidiabetics (OAD) 27.4%, insulin plus OAD 19.6%, diet 3.4 %. Patients under treatment with an OAD used one drug in 60.7 % of the cases, two drugs in 33.9% and three drugs in 5.4%. Metformin was present as treatment in single drug therapy in 64.7% of the cases. Diagnoses on discharge were hyperglycemic decompensation (HGD) 63.2% and hypoglycemia 36.8%. HGD predominated in all the treatments, except in those treated with sulfonylureas in single drug treatment: 83.3% hypoglucemias. Those treated with DPP4 inhibitors presented hyperglycemic decompensation in 84.2% of the cases and hypoglycemia in 15.8% (p<0.01). A total of 46.2% of the cases were hospitalized, 59.3% of them due to hyperglycemias. Hospitalization occurred in 50% of those treated with insulin and 42.9% of those only treated with OAD compared to 38.1% of those treated with insulin plus OAD.
Conclusions. Diabetic emergencies are frequently seen in the hospital emergency service. DM2, above all due to HGD, consult more frequently. Choice of hypoglycemic treatment should be individualized, since it influences in the appearance of the acute decompensations.
© 2018 Sociedad Española de Médicos Generales y de Familia.
Published by Ergon Creación, S.A.
Introducción
La diabetes mellitus (DM) es una enfermedad muy prevalente en nuestra sociedad. En España se estima que cerca de 14 % de la población la padece1. Las complicaciones agudas de la DM requieren muchas veces atención urgente y están asociadas a una elevada morbimortalidad2,3. El precoz reconocimiento de estas entidades clínicas y una rápida actuación médica individualizada son determinantes para el pronóstico del paciente.
El tratamiento crónico que siguen para su DM es clave en la aparición y posterior tratamiento de las urgencias diabetológicas4.
Objetivo
El objetivo del presente estudio es conocer cómo influye el tratamiento hipoglucemiante en las complicaciones agudas diabéticas atendidas en un Servicio de Urgencias Hospitalario (SUH); además, describir el perfil de los pacientes atendidos por urgencias diabéticas.
Material y métodos
Se trata de un estudio observacional, descriptivo, retrospectivo, cuya población estudiada fueron los pacientes atendidos entre el 1 de julio y el 31 de diciembre de 2014 en el SUH del Hospital Universitario Río Hortega de Valladolid.
Se incluyeron los pacientes diabéticos con diagnóstico principal o secundario de hipoglucemia o descompensación hiperglucémica en cualquiera de sus variantes. Se excluyeron los menores de 14 años y las pacientes diagnosticadas de diabetes gestacional.
Las variables recogidas fueron: edad, grupo de edad (GE), sexo, tipo de DM, tratamiento para la DM, tipo de antidiabético oral (ADO), número de ADO, tipo de insulina, diagnóstico y destino del paciente.
Se realizó estudio descriptivo de la muestra comparando los grupos analizados según los tratamientos que los pacientes realizaban. Las variables cuantitativas continuas se describieron como media y desviación estándar (DE) en caso de distribución normal, o como mediana y rango si la distribución no fue normal. Las variables cualitativas fueron descritas mediante frecuencias absolutas y relativas (porcentajes). Se utilizó la prueba de la t de Student para la comparación de medias en el caso de variables cuantitativas con valores distribuidos normalmente. Para determinar la relación de dependencia o asociación entre variables cualitativas se realizó la prueba de Chi cuadrado. Se han considerado significativos los valores p< 0,05. Para el análisis estadístico se utilizó el programa estadístico SPSS 20.0.
Resultados
Un total de 117 pacientes cumplieron los criterios de inclusión establecidos, de los cuales 43,6 % fueron varones y 56,4 % mujeres. La edad media fue de 65,8 (DE 18,3) años. Por GE: 15-40 años (12,8 %); 41-65 años (29,9 %); mayores de 65 años (57,3 %).
El 85,8 % fueron diabéticos tipo 2 (DM2) y el 14,2 % diabéticos tipo 1 (DM1). El tipo de DM por GE (p< 0,01):
- DM1: 15-40 años (70,6 %); 41-65 años (29,4 %); mayores de 65 años (0 %).
- DM2: 15-40 años (3,0 %); 41-65 años (30,0 %); mayores de 65 años (67,0 %).
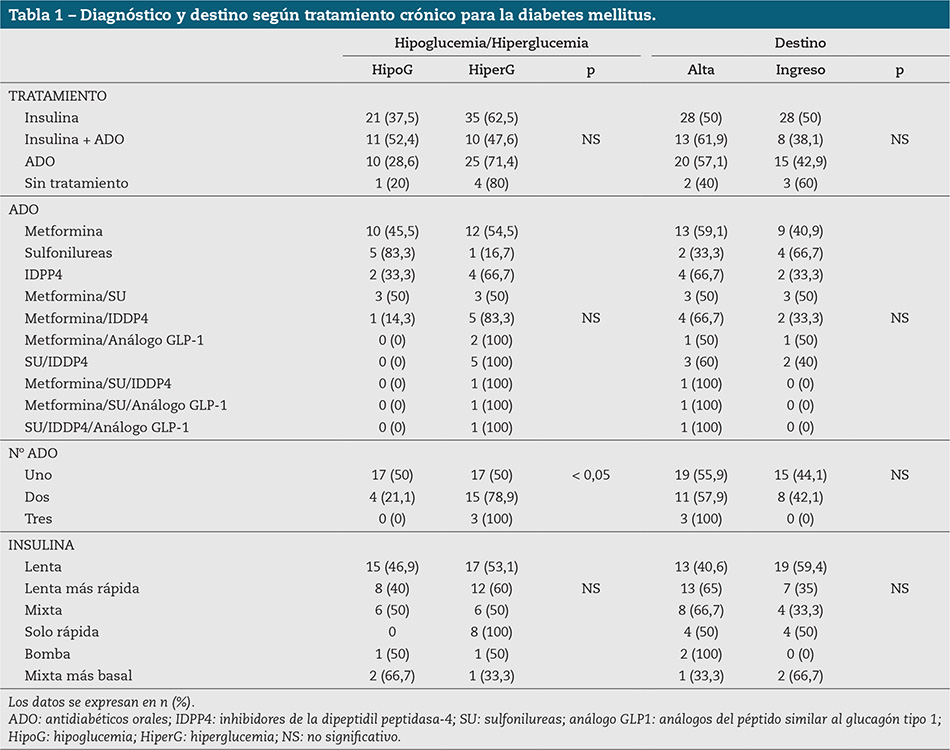
El tratamiento que seguían fue: insulina 47,9 %; ADO 29,9 %; insulina más ADO 17,9 %; sin tratamiento farmacológico 4,3 %. Los que seguían tratamiento con algún ADO lo hacían con un fármaco en 60,7 % de los casos, con dos en 33,9 % y con tres fármacos en 5,4 %. La metformina estaba presente como tratamiento en monoterapia en 64,7 % de los casos, las sulfonilureas y los inhibidores de la dipeptidil peptidasa-4 (IDPP4) en 17,6 % de los casos, respectivamente. Entre los pacientes con doble terapia, 31,6 % estaban tratados con metformina más IDPP4, 31,6 % con metformina más sulfonilureas, 26,3 % con sulfonilureas más IDPP4 y 10,5 % con metformina y análogos del péptido similar al glucagón tipo 1 (GLP-1). Globalmente la metformina estaba presente en 69,6 % de los pacientes tratados con ADO, bien en monoterapia o combinada; las sulfonilureas en 33,9 %; los IDPP4 en 33,9 % y los análogos de GLP-1 formaban parte de algún tratamiento en cuatro pacientes (7,1 %). De los tratados con sulfonilureas, 78,9 % eran mayores de 65 años. Los tratamientos con insulina: 41,6 % lenta, 26,0 % lenta con bolos de rápida, 15,6 % mixta, 10,4 % rápida, 3,9 % mixta y lenta y 2,6 % bomba de infusión subcutánea continua de insulina.
Los diagnósticos en el SUH fueron: 63,2 % descompensación hiperglucémica y 36,8 % hipoglucemia.
De forma global en todos los tipos de tratamiento hubo más hiperglucemias que hipoglucemias, excepto en el tratamiento en monoterapia con sulfonilureas, en los que hubo 83,3 % de hipoglucemias, y en la combinación de metformina y sulfonilureas, en la que se observó el mismo número de casos de hiperglucemias e hipoglucemias, sin diferencias estadísticamente significativas con otros ADO.
Los pacientes tratados con IDPP4 (tanto en monoterapia como combinados) presentaron descompensación hiperglucémica en 84,2 % de los casos e hipoglucemia en 15,8 % (p < 0,01).
Globalmente ingresaron 46,2 % de los pacientes, de los que 59,3 % fue por hiperglucemias (sin significación estadística). Al analizar los ingresos hospitalarios, 50 % de los tratados con insulina y 42,9 % de los que lo hacían solo con ADO ingresaban, frente a 38,1 % de los tratados con insulina más ADO (p> 0,05).
En la tabla 1 queda reflejado el diagnóstico y destino según el tipo de tratamiento.
Comentario
La DM es una entidad muy prevalente en la población general, lo que favorece que sus complicaciones agudas sean relativamente frecuentes. Los resultados obtenidos indican que la incidencia es elevada, ya que prácticamente se atiende un paciente al día con algún tipo de descompensación glucémica, datos que se corresponden con los de la bibliografía consultada3,5,6.
Las descompensaciones hiperglucémicas aparecen en todos los grupos de edad estudiados, aunque más de la mitad se producen en población mayor de 65 años. En cuanto al sexo, se observó un discreto predominio de mujeres frente a varones, similar a otros estudios5,7.
La proporción de pacientes con DM2 que consultaban por complicaciones agudas fue superior a la de los pacientes con DM13,5. Los episodios hiperglucémicos prevalecen sobre las hipoglucemias, prácticamente el doble de casos, coincidiendo con lo observado por otros autores3,5,6.
La metformina fue el ADO más utilizado, tanto en monoterapia como en combinación, siguiendo las recomendaciones de las guías de práctica clínica4. Las sulfonilureas son fármacos que producen aumento de peso corporal y riesgo de hipoglucemia, sobre todo asociadas a insulina. Además, varios estudios han demostrado que se asocian con mayor riesgo de mortalidad y episodios cardiovasculares, en comparación con otros ADO8,9. Es llamativo el elevado número de pacientes con este tratamiento, sobre todo en mayores de 65 años, teniendo en cuenta que es una población con más comorbilidades y mayor riesgo de sufrir hipoglucemias. Además, se observa que el tratamiento con un único ADO acarrea más hipoglucemias que cuando se utilizan dos o más; este hecho se debe al predominio de las hipoglucemias en pacientes que utilizan sulfonilureas en monoterapia.
Por el contrario, los IDPP4 son fármacos seguros, con un bajo índice de hipoglucemias como efecto secundario, dato objetivado en el presente estudio y ya confirmado en estudios previos4,10,11.
Ninguno de los pacientes atendidos por complicaciones agudas de la DM seguía tratamiento con inhibidores de la SGLT2 y solo cuatro con análogos de GLP1. Puede deberse a que en el momento de la recogida de datos su implantación era escasa y además han demostrado ser fármacos con baja tasa de hipoglucemias10,12.
El porcentaje de ingresos es relativamente bajo, al igual que en estudios de similares características3. El tratamiento para la DM parece que no influye en el ingreso del paciente. Según las guías de práctica clínica, los pacientes tratados con ADO secretagogos o insulinas de larga duración que presentan hipoglucemia deberían de permanecer en observación al menos durante 24 horas o ingresar13,14. En este estudio no se recogió la variable “tiempo de permanencia en el SUH”; en nuevos trabajos sería interesante valorar dicho parámetro y comprobar el grado de cumplimiento respecto a las recomendaciones de práctica clínica.
En conclusión, el tratamiento de la DM influye en la aparición y tratamiento de las complicaciones agudas diabéticas, por lo que a la hora de elegir un fármaco hipoglucemiante hay que considerar los posibles efectos secundarios, riesgo de hipoglucemia, comorbilidades asociadas, eficacia, coste y preferencias del paciente15.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- Soriguer F, Goday A, Bosch-Comas A, Bordiú E, Calle-Pascual A, Carmena R, et al. Prevalence of diabetes mellitus and impaired glucose regulation in Spain: the Di@bet.es Study. Diabetología. 2012; 55: 88-93.
- Wang J, Geiss LS, Williams DE, Gregg EW. Trends in Emergency department visit rates for hypoglycemia and hyperglycemic crisis among adults with diabetes, United States, 2006–2011. Plos One. 2015; 10: e0134917.
- Sanz Almazán M, Montero Carretero T, Sánchez Ramón S, Jorge Bravo MT, Crespo Soto C. Estudio descriptivo de las complicaciones agudas diabéticas atendidas en un Servicio de Urgencias Hospitalario. Emergencias. 2017; 29: 245-8.
- Clinical Practice Recomendations. Standars of medical care in diabetes. American Diabetes Association. Diabetes Care. 2017; 40(suppl 1): S1–2.
- Hinojosa Mena-Bernal MC, González Sarmiento E, Hinojosa Mena-Bernal J, Zurro Hernández J. Asistencia urgente del paciente diabético. An Med Interna (Madrid). 2004; 21: 7-11.
- Inoriza JM, Pérez M, Cols M, Sánchez I, Carreras M, Coderch J. Análisis de la población diabética de una comarca: perfil de morbilidad, utilización de recursos, complicaciones y control metabólico. Aten Primaria. 2013; 45: 461-75.
- Washington RE, Andrews RM, Mutter RL. Emergency department visits for adults with diabetes, 2010. HCUP Statistical Brief #167. November 2013. Agency for Healthcare Research and Quality, Rockville, MD. Disponible en: http://www.hcup-us.ahrq.gov/reports/statbriefs/sb167.pdf.
- Phung OJ, Schwartzman E, Allen RW, Engel SS, Rajpathak SN. Sulphonylureas and risk of cardiovascular disease: systematic review and meta-analysis. Diabet Med. 2013; 30: 1160-71.
- Schopman JE, Simon AC, Hoefnagel SJ, Hoekstra JB, Scholten RJ, Holleman F. The incidence of mild and severe hypoglycaemia in patients with type 2 diabetes mellitus treated with sulfonylureas: a systematic review and meta-analysis. Diabetes Metab Res Rev. 2014; 30: 11-22.
- Gorgojo-Martínez JJ. Nuevos fármacos antidiabéticos: avanzando hacia el control integral de la diabesidad. Hipertens Riesgo Vasc. 2014; 31: 45-57.
- Park H, Park C, Kim Y, Rascati KL. Efficacy and safety of dipeptidyl peptidase-4 inhibitors in type2 diabetes: meta-analysis. Ann Pharmacother. 2012; 46: 1453-69.
- Vasilakou D, Karagiannis T, Athanasiadou E, Mainou M, Liakos A, Bekiari E, et al. Sodiumglucose cotransporter 2 inhibitors for type 2 diabetes: a systematic review and meta-analysis. Ann Intern Med. 2013; 159: 262-74.
- Jiménez Murillo L, Montero Pérez FJ. Medicina de urgencias y emergencias. Guía diagnóstica y protocolos de actuación. 5ª edición. Barcelona: Elsevier; 2015.
- Lindner L, García Sanchez R, Álvarez C, Betegón L. Badía X. Hospitalizaciones por hipoglucemia grave en pacientes con diabetes mellitus en España. Rev Clin Esp. 2013; 213: 370-6.
- Guía de actualización en Diabetes Mellitus tipo 2. Fundación RedGDPS. Badalona: Euromedice; 2016.