Clínica Cotidiana
Información del artículo
Historia del artículo:
Recibido el 4 de febrero de 2019
Aceptado el 2 de junio de 2019
On-line el 1 de octubre de 2019
Palabras clave:
Papulosis linfomatoide
Células T CD30 positivas
Enfermedad linfoproliferativa cutánea
Metotrexato
*Autor para correspondencia
Correo electrónico:
navidadespiritu@hotmail.com
(J.M. Sáez Pérez)
.
Keywords:
Lymphomatoid papulosis
CD30 positive T cells
Cutaneous lymphoproliferative disease
Methotrexate
José Manuel Sáez Péreza,b,*, Lucía Martínez Ibáñeza
aCentro de Salud Malvarrosa. bHospital Clínico Malvarrosa. Valencia.
Resumen
La papulosis linfomatoide (PL) es un trastorno linfoproliferativo de linfocitos T CD30+ cutáneo primario (TLTCP). Descrita por Macaulay en 1968 como “erupción continua con autorreparación, clínicamente benigna e histológicamente maligna”. Es una rara enfermedad cutánea crónica recurrente y de etiología desconocida.
La PL se incluye en el grupo de las (TLTCP), junto al linfoma cutáneo anaplásico de células grandes y las lesiones borderline. Hay varios tipos según rasgos histoquímicos (A, B, C…). Su mecanismo etiopatogénico se ha vinculado con factores genéticos e inmunitarios.
La PL es más propia de adultos y ancianos, con predominio en el sexo masculino. El curso clínico suele ser prolongado (varios años) y generalmente benigno, aunque el 10-20 % progresan hacia linfomas.
La PL se caracteriza por la presencia de lesiones exclusivamente cutáneas pápulo‑nodulares múltiples, con regresión espontánea en semanas y tendencia a recidivar. La anatomía patológica de estas lesiones muestra una infiltración dérmica por linfocitos T atípicos junto a un número variable de células inflamatorias.
El diagnóstico diferencial puede a veces resultar muy difícil. El metotrexato es uno de los fármacos utilizados en su abordaje.
© 2019 Sociedad Española de Médicos Generales y de Familia.
Publicado por Ergon Creación, S.A.
Type E lymphomatoid papulosis: a disease having uncertain malignant possibility
Abstract
Lymphomatoid papulosis (PL) is a primary cutaneous CD30 + T lymphoproliferative disorder (TLTCP). Described by Macaulay in 1968 as “continuous eruption with self-repair, clinically benign and histologically malignant”. It is a rare recurrent chronic skin disease, and of unknown etiology.
PL is included in the TLTCP group, along with anaplastic large cell cutaneous lymphoma and borderline lesions. There are several types according to histochemical features (A, B, C …). Its etiopathogenic mechanism has been linked with genetic and immune factors.
PL is more typical of adults and the elderly, with predominance in males. The clinical course is usually prolonged (several years) and usually benign; although 10-20% progress to lymphomas.
PL is characterized by the presence of exclusively multiple skin lesions of the papulonodular region, with spontaneous regression in weeks and a tendency to recur. The pathological anatomy of these lesions shows a dermal infiltration by atypical T lymphocytes together with a variable number of inflammatory cells.
The differential diagnosis can sometimes be very difficult. Methotrexate is one of the drugs used in its approach.
© 2019 Sociedad Española de Médicos Generales y de Familia.
Published by Ergon Creación, S.A.
Varón de 56 años, profesor, fumador de 30 cigarrillos al día. Como antecedente de interés, refiere lumbalgias de repetición por discopatía degenerativa en L4-L5 con grave esclerosis.
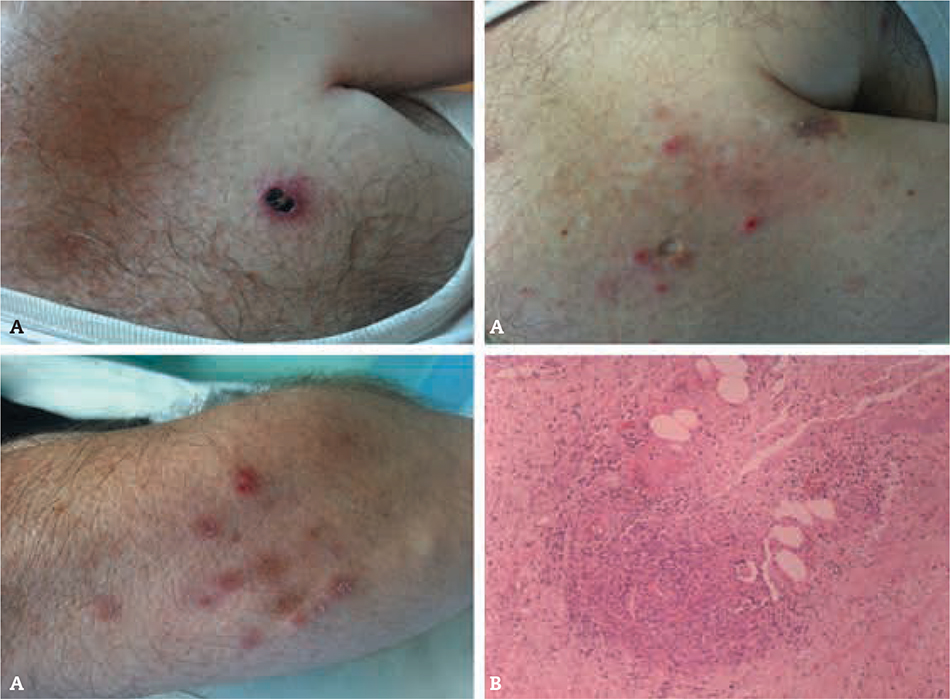
Hace 13 meses comenzó a notar la presencia de lesiones en la piel, más frecuentes en el tronco, y algunas en las extremidades superiores. Dichas lesiones, acompañadas de prurito ocasional, comenzaron como una roncha o habón de aspecto eczematoide, que llegaban a ulcerarse; en ese momento eran dolorosas, apareció posteriormente una costra negruzca, luego curaron y dejaron una cicatriz blanquecina con cierta profundidad. Las lesiones se encuentran en diferentes estadios (Fig. 1A). El paciente no ha sufrido pérdida de peso, ni fiebre, ni otros síntomas generales.
La exploración básica es completamente normal, sin presencia de adenopatías, masas ni visceromegalias.
Se le pide analítica básica, que pone de manifiesto colesterol de 255, LDL 162, PCR 13,6 y VSG a la primera hora de 31 mm. Serología para virus y bacterias negativas. En la fórmula se observa 30 % de linfocitos polimorfos.
Se remite a la consulta de dermatología tras tratamiento corticoideo tópico, para valoración biopsia y tratamiento si procede.
En consulta de Onco-Dermatología se le cita para biopsia. La misma pone de manifiesto denso infiltrado inflamatorio linfocitario, neutrófilo y eosinófilo intersticial con degeneración de fibras colágenas; destaca la presencia de linfocitos medianos y grandes, de disposición perivascular, en la dermis superficial y profunda. Tras el estudio inmunohistoquímico presentan positividad para CD30 y CD8, con pérdida de CD5 y CD2; son negativos CD56 y EBER (hibridación in situ). Se identifican además estructuras vasculares trombosadas, asociadas a áreas de necrosis y hemorragia. La epidermis suprayacente se presenta ulcerada e hiperplásica, con espongiosis y exocitosis. No se detectan microorganismos tras tinción histoquímica para GRAM y GIEMSA. Todo ello compatible con PL tipo E (Fig. 1B).
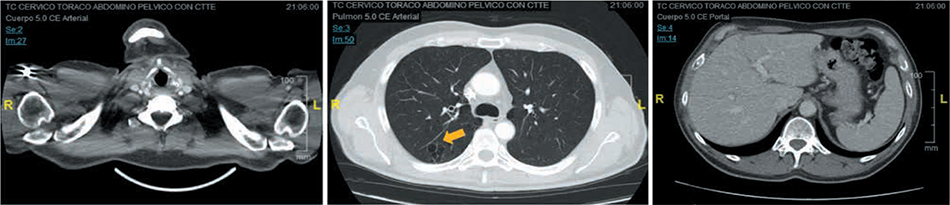
El estudio de extensión para diagnóstico diferencial (Tabla 1) se completa mediante TAC cérvico-torácico-abdómino-pélvico (Fig. 2) con contraste, que solo evidencia enfisema centroacinar y paraseptal en los campos pulmonares superiores.
Ha seguido tratamiento con metotrexato (10 mg a la semana) con ácido fólico (5 mg al día) junto con corticoides tópicos.
Figura 1 – A) Diferentes estadios de la papulosis linfomatoide (PL).
B) Corte biopsia de PL.
Figura 2 – TAC cérvico-tóraco-abdomino-pélvico con contraste, donde se evidencia como única anormalidad enfisema centroacinar y paraseptal (flecha amarilla).
Comentario
La papulosis linfomatoide (PL) es considerada en la actualidad, de acuerdo con la clasificación de la European Organization for Research and Treatment of Cancer (EORTC) y la World Health Organization (WHO), una forma indolente de linfoma cutáneo, dentro del espectro de trastornos linfoproliferativos CD30+1. Se caracteriza por ser una condición clínicamente benigna, pero histopatológicamente maligna.
Si bien fueron descritos casos clínicos similares en los años previos, es en 1968 cuando Warren Macauly le otorga la denominación de papulosis linfomatoide. El autor destaca la diversidad de diagnósticos sugeridos por muchos patólogos expertos en 1966, al presentar su caso en la Conferencia Clínico-Patológica de la Academia Americana de Dermatología, y concluye con un interrogante acerca de su naturaleza: “¿Se trata de una verdadera malignidad?”
Es más frecuente a edad mediana (hacia los 45 años), aunque se puede presentar en intervalo de edad amplio, como los extremos de la vida. La afección no muestra predilección por ninguna raza; el índice hombre-mujer es 2-3:1. La localización más frecuente es en tronco y extremidades, y pocas veces hay afectación de mucosa bucal y genital1,2.
La etiología y patogenia son desconocidas; dentro de los factores propuestos están:
- Infección viral, disminución de la inmunovigilancia.
- Estimulación antigénica crónica, efecto oncogénico de fármacos inmunosupresores.
- Estrés o enfermedad concomitante.
- Expresión alta de factor 1a TNFR y antígeno de linfocitos cutáneos (ligando E-selectina) en PL.
Clínicamente, se presenta como lesión papulosa, pápulo‑nodular o pápulo‑necrótica en distintas etapas de desarrollo, en grupo o diseminadas. Las lesiones individuales remiten espontáneamente al cabo de entre 3 y 12 semanas y quedan cicatrices después de la resolución3,4.
La evolución clínica puede persistir durante décadas confinada a la piel, aunque puede diseminarse a los ganglios linfáticos regionales y con muy poca frecuencia a otras localizaciones. El pronóstico es excelente, con supervivencia a los 10 años de 100 %.
La remisión espontánea puede ocurrir en más de 40 % de los casos. Entre un 10 y un 20 % de los casos presentan un segundo linfoma: micosis fungoide, linfoma anaplásico de células grandes cutáneo o linfoma de Hodgkin4. Los pacientes de PL tienen más riesgo de cáncer no linfoide.
Histopatológicamente se identifican cuatro tipos clásicos (A, B, C, D) que representan un espectro de la enfermedad; actualmente ya se ha descrito el tipo F5.
El diagnóstico diferencial de la PL es multidisciplinario: intervienen el clínico y el patólogo, quien se vale de la aplicación de las técnicas de inmunohistoquímica5,6.
Las opciones terapéuticas disponibles son múltiples; sin embargo, ninguna de ellas ha resultado hasta ahora completamente eficaz7.
En nuestro caso, la buena anamnesis, la observación de las lesiones y su evolución, muestran que van hacia la resolución con persistencia de cicatriz, lo que de entrada avala que se trata de PL y no de otras entidades.
Los hallazgos descritos en el caso coinciden con las series de referencia3. Considerando el comportamiento, en general impredecible, de la papulosis linfomatoide, el interrogante de su primer observador debe permanecer abierto. El incremento del riesgo de neoplasias, junto con su característica inestabilidad genética, hacen de la PL una condición de potencial maligno incierto4,8, por lo que los pacientes deben ser cuidadosamente estudiados y permanecer con seguimiento a largo plazo. Para esto se impone el estudio multidisciplinario, que incluya al médico de familia, al dermatólogo, al anatomopatólogo y al hematólogo.
A pesar de que no existe tratamiento totalmente eficaz dentro de la variabilidad de los mismos (UVA-B, escisión, radioterapia, mecloretamina, carmustina, etretinato, bexarotene), en nuestro paciente el metotrexato7 ha sido muy eficaz, pues han desaparecido las lesiones y las recidivas posteriores.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- Medeiros LJ, Miranda RN, Veja F. Patología diagnóstica: ganglios linfáticos y linfomas extranodales, 2ª ed. Madrid: Marbán. 2014.
- Rossi MV, Lombardi A, Minvielle I. Papulosis linfomatoide. Arch Argent Dermatol. 2014; 64: 161-4.
- De Sa Marchi M, Domiciano J, Fabris A. Pseudolinfoma cutáneo relato de casos. Rev Soc Bras Clin Med. 2014; 12: 156-60.
- Achenbach RE, Sánchez GF. Papulosis linfomatoide. Rev Argent Dermatol. 2015; 96: 185-92.
- Dai Z, Li Q, Wang Y, Gao G, Diggs LS, Tellides G, et al. CD4+CD25+ regulatory T cells suppress allograft rejection mediated by memory CD8+ T cells via a CD30-dependent mechanism. J Clin Invest. 2004; 113: 310-7.
- Saggini A, Gulia A, Argenyi Z, Fink-Puches R, Lissia A, Magaña M, et al. A variant of lymphomatoid papulosis simulating primary cutaneous aggressive epidermotropic CD8+ cytotoxic T-cell lymphoma. Description of 9 cases. Am J Surg Pathol. 2010; 34: 1168-75.
- Kamstrup MR, Biskup E, Gniadecki R. Notch signaling in primary cutaneous CD30 lymphoproliferative disorders: a new therapeutic approach? Br J Dermatol. 2010; 16: 781-8.
- Ghiggeri GM, Bleid D, Garaventa A, Coccia C, Gambini C, Caridi G, et al. Recurrent lymphomatoid papulosis associated with nephrotic syndrome. An occurrence of uncertain origin. Pediatr Nephrol. 2009; 24: 189-92.